Volumen 34, Nº 1 | 2016
Síndrome del dedo azul - Blue toe syndrome
Alejandro Daniel Godoy, Aldo HugoTabares
Palabras clave: síndrome del dedo azul, isquemia digital, ateroembolismo, acrocianosis
Keywords: blue toe syndrome, digital ischemia, atheroembolism, acrocyanosis
El síndrome del dedo azul se caracteriza por el inicio súbito de una o más áreas azules o purpúricas en los dedos del pie, en general dolorosas y sensibles a la palpación. Con posterioridad, se pueden desarrollar ulceraciones y necrosis tisular hasta gangrena. El dolor generalmente es severo y suele comenzar luego de varios días.
La coloración cianótica, a su vez, puede persistir durante semanas. Las lesiones pueden ser unilaterales o bilaterales; cuando son bilaterales su distribución es asimétrica.
El término síndrome del dedo azul fue introducido por Karmody en 1976 para describir cianosis isquémica digital aguda secundaria a microembolismo de fuentes ateromatosas proximales (1). Sin embargo, estos desórdenes comparten en su fisiopatología la oclusión de las arteriolas digitales y enlentecimiento del flujo, produciendo una imagen similar en muchos casos (2).
Las condiciones que generalmente producen enlentecimiento del flujo sanguíneo o causan daño vascular son menor perfusión arterial en el miembro, deterioro del retorno venoso o anormalidades en la microcirculación (3).
Cualquiera que sea el mecanismo inicial, una vez que la isquemia se vuelve pronunciada, la ulceración, infección y pérdida de tejido o gangrena pueden desarrollarse y requerir la amputación.
Esta revisión discute la fisiopatología, diagnósticos diferenciales y la evaluación clínica del paciente con síndrome del dedo azul (Tabla 1).
Mecanismos
Ateroembolismo: Material proveniente de placas ateroscleróticas de la aorta y de las arterias en los miembros inferiores pueden ocluir los pequeños vasos del pie y generar síndrome del dedo azul.
Dependiendo del sitio de origen, el émbolo puede afectar otras áreas incluyendo ojos, sistema nervioso central, riñón, músculo y órganos del tracto gastrointestinal.
Factores predisponentes, incidencia y patogénesis: Las placas ateroscleróticas pueden presentar un centro necrótico consistente en detritos celulares y lípidos, incluidos cristales de colesterol, cubiertos de una capa fibrosa compuesta de células endoteliales, células musculares lisas y tejido conectivo. La hemorragia espontánea dentro de dicha placa o las fuerzas de stress de la sangre circulante pueden romper esta capa protectora y causar embolización del material contenido en la misma hacia la circulación distal.
Sin embargo esto ocurre de forma más común secundario a complicaciones iatrogénicas, especialmente aquellas causadas por daño mecánico a las paredes de los vasos sanguíneos en cirugías vasculares o procedimientos percutáneos invasivos, tales como angiografías o angioplastias de aorta y miembros inferiores.
La incidencia estimada de síndrome del dedo azul posterior a procedimientos vasculares se estima entre el 0,15% al 25% o 30% en las series reportadas. Los estudios clínicos probablemente subestiman la incidencia porque en una minoría de los casos se reconoce esta patología (4).
Otro factor predisponente es la terapia anticoagulante o la terapia fibrinolítica, las cuales pueden debilitar el trombo que recubre placas ulceradas de colesterol, favoreciendo la embolización distal del mismo (5).
En autopsias se ha documentado que la incidencia de ateroembolismo espontáneo alcanza valores desde el 0,3% al 3,5%. Cuando la aterosclerosis es avanzada la prevalencia va desde el 4,3% al 31% (6) (Tabla 2 y 3).
Características clínicas: Uno de los primeros signos clínicos es la cianosis digital en parches con áreas de piel respetada en un patrón moteado, que puede ser el único hallazgo clínico sugestivo de embolización ateromatosa; los mismos pueden aparecer luego de varios días del evento inicial (7).
En forma habitual el síndrome del dedo azul puede afectar a un solo dígito, en especial el dedo mayor del pie, pero usualmente compromete a varios dígitos, la planta del pie y el talón. Dependiendo del origen de la ateroembolia, las lesiones pueden ser bilaterales si la fuente embolígena es proximal a la bifurcación de la aorta abdominal.
Los pulsos periféricos se encuentran de manera característica preservados, pero si los pequeños vasos se ocluyen se producen infartos digitales, ulceración o gangrena de los dígitos.
Otro hallazgo común es livedo reticularis que consiste en máculas rojizas, azuladas o violáceas conectadas en anillos en un patrón de red. Esta decoloración ocurre cuando el plexo venoso se vuelve visible por el incremento de sangre venosa desaturada o debido a venodilatación. Se presenta en ateroembolismo cuando los cristales de colesterol ocluyen las pequeñas arterias, disminuyendo el flujo vascular en el plexo venoso y causando estancamiento de la sangre y desoxigenación.
El livedo reticularis desaparece con presión o al elevar el área afectada, lo cual explica por qué es visible sólo cuando el paciente se encuentra en decúbito dorsal o con las extremidades dependientes (8).
En la ateroembolización, el livedo reticularis es usualmente bilateral, extenso y más comúnmente visible en las piernas y pies, pero puede aparecer en las nalgas, tronco, dependiendo del sitio de embolización de los cristales de colesterol.
Otros hallazgos cutáneos adicionales incluyen púrpura, cianosis, gangrena o ulceraciones en áreas como la pierna, el escroto y el pene (9).
La reacción inflamatoria puede causar nódulos, que son típicamente firmes, eritematosos y localizados en las extremidades inferiores. Se han descripto hemorragias en astilla en los lechos ungueales y afección renal.
La afección renal se ha reportado en un 50% de los casos de ateroembolismo (6). Generalmente, la afección renal en casos de embolismo por procedimientos invasivos, comienza entre la primera y la sexta semana posterior al procedimiento, lo que sugiere embolización continua o repetidos episodios de la misma. La oliguria es una forma poco común de presentación y se muestra de forma típica en pacientes con fallo renal crónico previo, con deterioro progresivo de su función renal. La gran mayoría de los pacientes con compromiso renal tienen hipertensión severa (6). El sedimento de orina puede mostrar hematuria, cilindros usualmente hialinos o granulares y piuria sin bacteriuria. Se puede observar proteinuria leve a moderada y eosinofiluria. Cerca del 35% de los pacientes requieren diálisis (3).
Aproximadamente entre el 15% y el 20% de pacientes con ateroembolismo sistémico tienen compromiso de uno o más órganos digestivos. Los síntomas más comunes son dolor abdominal, diarrea y pérdida de sangre por el tracto gastrointestinal. El mecanismo de la diarrea es poco claro pero probablemente resulte de la inflamación de la mucosa, la mala absorción y el efecto purgativo de la sangre en el intestino. Ocasionalmente puede ocurrir la perforación o el infarto intestinal (10).
La pancreatitis es una complicación frecuente en un 44% de los casos (6). La mayoría de los pacientes pueden encontrarse asintomáticos, pero algunos desarrollan enfermedad clínica que ocasionalmente puede llegar a ser fatal. El compromiso hepático es frecuente con elevación de enzimas, pero muy raramente los pacientes tienen síntomas (11).
El ateroembolismo de la aorta proximal puede comprometer los ojos y el cerebro. A veces es visible en un fondo de ojo en las bifurcaciones de las arteriolas de la retina como una lesión intravascular brillante amarillo-naranja, denominadas placas de Hollenhorst. Este hallazgo generalmente proviene de las arterias carótidas, pero cuando es bilateral, múltiple y en especial si se encuentra asociado a embolismo de colesterol en otros sitios, sugiere el diagnóstico de ateroembolismo sistémico. Dependiendo de la localización vascular retiniana pueden no producir síntomas o presentarse como pérdida de la visión súbita uni o bilateral.
La embolización cerebral puede causar accidentes isquémicos, estados confusionales, convulsiones o deterioro gradual del sensorio (6). Las características clínicas generalmente son suficientes para hacer un diagnóstico, pero la evidencia definitiva depende del examen histológico de una muestra de un órgano afectado. Las biopsias pueden ser obtenidas de la piel, el riñón o el músculo. Las biopsias de piel de una variedad de lesiones desde livedo reticularis, púrpura y áreas cianóticas son positivas en alrededor del 90% de los casos.
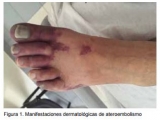
La ateroembolia inicia un proceso trombótico alterando la pared vascular que da lugar a una reacción del tipo cuerpo extraño con células gigantes o inflamación que puede confundirse con vasculitis con la presencia de neutrófilos, eosinófilos y células mononucleares. En el interior de los vasos ocluídos pueden observarse los cristales de colesterol como una hendidura (cholesterol clefts) debido a la remoción de los mismos por las técnicas de preparación histológica. Los vasos ocluídos pueden recanalizarse pero los cristales de colesterol tienden a permanecer en las células fagocíticas (3) (Figura 1).
Embolismo de tumores cardiovasculares: La neoplasia primaria cardíaca más frecuente es el mixoma que crece en las cámaras cardíacas izquierdas en un 80% de los casos; desde esta localización, fragmentos del tumor pueden embolizar hacia la circulación sistémica incluyendo las arterias de los miembros inferiores. Su presencia en más frecuente en mujeres que en hombres y son descubiertos entre la tercera a la sexta década de vida.
Los pacientes sintomáticos pueden presentar la tríada clásica: hallazgos obstructivos cardíacos, embolismo y síntomas constitucionales. Los síntomas constitucionales incluyen fatiga, fiebre, pérdida de peso y artromialgias.
El mixoma tiene una superficie de músculo con proyecciones gelatinosas que pueden fragmentarse y embolizar lo que ocurre en un 30 a 40% (12).
Angiosarcoma de la aorta: El angiosarcoma intimal de la aorta es un raro tumor maligno del endotelio que crece hacia la luz de la aorta, puede afectar el arco aórtico, la aorta abdominal suprarrenal y más frecuentemente el segmento infrarrenal de la misma.
La manifestación más frecuente es el embolismo hacia vasos periféricos o mesentéricos (13).
Embolismo de vegetaciones cardíacas
Endocarditis infecciosa: La endocarditis infecciosa en cualquier etapa puede producir lesiones en piel incluyendo máculas, pápulas o nódulos eritematosos y purpúricos. Estos comúnmente aparecen en las manos, pies y yema de los dedos (14).
La endocarditis trombótica no bacteriana consiste en agregados fibrino-plaquetarios sobre las valvas cardíacas (15). El término es equívoco ya que la inflamación se encuentra ausente. Se presenta generalmente en pacientes con procesos neoplásicos malignos. La asociación más frecuente es el adenocarcinoma de pulmón, páncreas, y procesos hematológicos como linfomas (16). Otros desórdenes asociados comprenden enfermedades agudas o crónicas debilitantes, por lo que se llama endocarditis marántica. Cuando esta misma se asocia a lupus eritematoso sistémico (LES), las lesiones valvulares son llamadas endocarditis de Libman-Sacks pero no difieren histológicamente de otros tipos de endocarditis.
Raramente éstas afectan la estructura o la función valvular (17), y por su tamaño generalmente embolizan pequeñas arterias, más comúnmente el bazo, riñón y las extremidades donde no producen síntomas ni signos. Estos pueden ser percibidos si se produce embolización en el sistema nervioso central, presentando manifestaciones tales como afasia o hemiparesia (17).
Trombosis estados hipercoagulables
Síndrome antifosfolipídico: El síndrome antifosfolipídico es un desorden autoinmune donde el diagnóstico requiere hallazgos clínicos y de laboratorio. Dentro de los hallazgos clínicos encontramos:
- Trombosis vascular Uno o más episodios de trombosis arterial venosa, o de pequeños vasos en cualquier tejido o órgano.
- Enfermedad gestacional
Una o más muertes fetales, en el cual el mismo es normal y se encuentra más allá de la semana diez de gestación, documentada por ultrasonido o examinación directa del mismo.
Uno o más nacimientos fetales de morfología normal antes de la semana 34 de gestación debido a eclampsia o preclampsia severa o reconocimiento de insuficiencia placentaria.
Criterios de laboratorio
- Anticoagulante lúpico positivo presente en plasma en dos o más ocasiones durante 12 semanas.
- Anticardiolipinas IGG o IgM en plasma.
- Anti B2 glicoproteia IgG o IgM en plasma, presente en dos o más ocasiones durante 12 semanas (18).
Tres o más abortos espontáneos antes de la semana diez de gestación donde no se evidencian alteraciones anatómicas, hormonales o cromosómicas.
La característica clínica más común de este síndrome es la trombosis venosa, la cual puede afectar los vasos superficiales pero más frecuentemente las venas profundas, especialmente en las piernas con o sin embolismo pulmonar.
Las manifestaciones neurológicas son usualmente comunes, más frecuentemente asociadas a accidentes cerebrovasculares o accidentes isquémicos transitorios por la oclusión de las arterias cerebrales.
Los hallazgos dermatológicos son encontrados en un 50% de los pacientes y se manifiestan como marcadores de enfermedad en un 30% de los pacientes.
El livedo reticularis es la manifestación cutánea más común.
Otros hallazgos cutáneos incluyen necrosis cutánea o gangrena, especialmente de los dígitos, tromboflebitis superficial, úlceras en piernas usualmente dolorosas, lesiones estrelladas alrededor del tobillo, púrpura trombocitopénica y anetodermia (19).
Los pacientes pueden tener dedos azules debido a acrocianosis, máculas purpúricas aparentemente provocadas por la corticoterapia, isquemia digital, una red oscura símil livedo reticularis o nódulos parecidos al eritema pernio.
Enfermedad de Buerger (tromboangeítis obliterante): La tromboangeítis obliterante es una enfermedad segmentaria, inflamatoria y oclusiva, que afecta de forma predominante a las arterias y venas de mediano y pequeño calibre de las extremidades. Ocurre con mayor frecuencia en fumadores, sobre todo de países mediterráneos y asiáticos. Se considera un proceso autoinmune en relación con el tabaco. Clínicamente, se caracteriza por la presencia de lesiones isquémicas digitales dolorosas. En el estudio histopatológico, suele verse un trombo oclusivo intraluminal con un infiltrado inflamatorio de predominio agudo (20).
Las manifestaciones clínicas tienen amplio espectro, desde la afección visceral, claudicación intermitente en miembros inferiores, cianosis distal, hasta isquemia crítica en reposo (21).
Para realizar el diagnóstico es importante excluir otras causas de isquemia de las extremidades, diversos autores han propuesto criterios para establecer dicho diagnóstico. El tratamiento sólo es eficaz si va acompañado de la abstención del tabaco. Además, existen diversas estrategias farmacológicas y quirúrgicas para su manejo (22).
Enfermedades neoplásicas
Síndrome paraneoplásico acral vascular: La asociación de fenómeno de Raynaud, gangrena o acrocianosis de los dedos de manos y pies con neoplasias es llamada síndrome paraneoplásico acral vascular. Se encuentra asociado a neoplasias como pulmón, ovarios y estómago, en menor proporción neoplasias hematológicas (23).
Los dedos se encuentran afectados en el 95% de los pacientes. El examen histológico de la piel muestra necrosis fibrinoide de los vasos, proliferación intimal y células inflamatorias. En el 50% de los casos la isquemia digital revierte luego del tratamiento exitoso de la neoplasia.
Trastornos de la microvasculatura
Purpura trombocitopenica trombotica: Es definida clínicamente por la presencia de trombocitopenia y anemia hemolítica microangiopática sin otra causa como coagulación intravascular diseminada, hipertensión maligna o preeclampsia severa.
Así como en otras formas de anemia hemolítica microangiopática, el daño de los eritrocitos no es inmunomediado y la prueba directa de la antiglobulina (coombs) es negativa, pero el daño es causado en el paso de los eritrocitos a través de la vasculatura parcialmente ocluida por microtrombosis (24).
Coagulación intravascular diseminada: En la coagulación intravascular diseminada (CID) la activación de la cascada de coagulación y la generación de un exceso de trombina resulta en la formación intravascular de fibrina con la resultante oclusión trombótica de los pequeños vasos sanguíneos, causando fallo multiorgánico. El consumo de factores de coagulación y plaquetas en el proceso de trombosis difusa depleciona estas sustancias generando hemorragia en numerosos sitios.
La coagulación intravascular diseminada es usualmente secundaria a otro trastorno de base que incluye infecciones diversas, especialmente aquellas con bacteriemia, trauma severo, malignidad , trastornos mielo o linfoproliferativos, leucemia promielocítica, tumores sólidos, complicaciones obstétricas, reacciones inmunológicas o tóxicas como mordida de víboras, rechazo a trasplante, reacción a transfusiones o fallo hepático fulminante (25).
La acrocianosis en el CID semeja al gris metal de un arma hasta una coloración purpúrica bien delimitada en la yema de los dedos de las manos o de los pies que pueden progresar hacia gangrena (26).
Necrosis cutánea inducida por warfarina: La necrosis cutánea por warfarina se presenta entre el 0.01% al 0.1% de pacientes que reciben warfarina y la indicación de anticoagulación en estos casos es usualmente trombosis venosa, más que condiciones cardiacas como fibrilación auricular.
Ocurre de manera típica en individuos de mediana edad, mujeres obesas donde los síntomas cutáneos aparecen entre 1 a 10 días luego de iniciar warfarina (27).
En los sitios involucrados de forma temprana se desarrolla parestesia, sensación de presión y una erupción evanescente en los sitios involucrados, antes que aparezcan las lesiones en piel permanentes, las cuales usualmente son dolorosas, con placas rojas o hemorrágicas con un borde eritematoso.
Generalmente tienen una superficie edematosa con hoyuelos semejante a piel de naranja. Dentro de las erosiones se desarrollan bullas hemorrágicas con necrosis subyacente. Los sitios más comúnmente afectados son el tórax, nalgas y muslos pero el proceso puede involucrar los pies causando dedos azules, esto último es más frecuente en los pacientes con trombocitopenia inducida por heparina tratados con warfarina, sin cobertura con otros anticoagulantes. La biopsia de la lesión generalmente demuestra oclusión extensa de los capilares dérmicos y vénulas subcutáneas con trombos de fibrina (28).
La patogénesis de la necrosis por warfarina permanece poco clara, pero la deficiencia congénita de proteína C o S son factores de riesgo reconocidos. En algunos casos el rápido descenso de proteína C, que normalmente ocurre al inicio de la warfarina, pueden disminuir rápidamente este importante anticoagulante natural y promover trombosis de pequeños vasos cutáneos.
Vasoconstricción
Acrocianosis: La acrocianosis es un cambio transitorio o permanente de color azul de los dedos de la mano y el pie. La exposición al frío generalmente intensifica la cianosis y la exposición al calor en el área afectada puede disminuir o eliminar dicha coloración. Este mecanismo aparece con la vasoconstricción de las pequeñas arterias cutáneas causando disminución del flujo sanguíneo con congestión de los capilares y vénulas subpapilares. Por razones no claras ocurre en pacientes con anorexia nerviosa, especialmente aquellos que están severamente enfermos y mejoran con el aumento de peso (29).
Pernio y lupus pernio: Pernio o sabañones son parches de pápulas o placas rojizas violáceas que se desarrollan en las regiones acras en condiciones de frío o humedad. Estos afectan de forma típica los dedos de las manos y pies, y los oídos de manera bilateral. Existe tanto la forma aguda como crónica. En la forma aguda las lesiones aparecen en pocas horas luego de la exposición causando intenso prurito y generalmente producen una sensación quemante especialmente luego del calor. Se pueden desarrollar ampollas, erosiones o úlceras pero todas estas lesiones tienden a resolver entre 1 a 3 semanas (30).
En la forma crónica, se desarrollan máculas, placas o nódulos en los dedos de pies y manos luego de repetidas exposiciones al frío. A veces la única manifestación es cianosis en los dedos. La mayoría de los pacientes son mujeres entre los 20 y 40 años de edad, en aquellos que se desarrolla lesiones ocurren durante los meses de frío y resuelven cuando el clima es más cálido.
En muchos pacientes el desorden es idiopático, pero aquellos en los que las lesiones son severas tienen manifestaciones clínicas y hallazgos de laboratorio de una enfermedad reumatológica concomitante tales como síndrome de Sjögren y más comúnmente el lupus eritematoso.
Otros hallazgos cutáneos están presentes incluyendo fenómeno de Raynaud, rash malar, fotosensibilidad o lupus discoide. Las pruebas serológicas comúnmente muestran anticuerpos antinucleares, en menor frecuencia anticuerpos anticardiolipinas o anti SSA o anti SSB.
La patogénesis del eritema pernio es desconocida, pero se considera que la vasoconstricción intermitente que induce el frío, causa isquemia e inflamación en los vasos alrededor de los tejidos. El hallazgo histopatológico es edema en la dermis, necrosis en los queratinocitos e infiltrado linfocítico en la dermis profunda, el cual rodea los vasos y las glándulas ecrinas (31).
Medicación: Algunos medicamentos como anfotericina B e imipramina pueden causar acrocianosis. Un fenómeno similar ocurre cuando se inyecta anestesia local con epinefrina para bloqueo nervioso en una cirugía en dedos del pie.
Los vasopresores sistémicos como la noradrenalina y dopamina en altas dosis pueden inducir vasoconstricción distal y de este modo asociarse en formas severas con acrocianosis, isquemia e incluso gangrena. Las lesiones en piel como isquemia ocurren en un 30% a 63% de pacientes recibiendo infusión continua de vasopresina (32).
Un medicamento de uso habitual que puede causar severa vasoconstricción distal es la ergotamina. El ergotismo está causado por el uso, y en ocasiones abuso, de estos fármacos que comúnmente se utilizan en el tratamiento de la migraña. Los ergotamínicos son potentes vasoconstrictores que pueden causar isquemia periférica, tanto de extremidades superiores como inferiores. El uso de ergotamínicos ha disminuido drásticamente con el advenimiento de medicamentos potentes y eficaces para el tratamiento de la migraña. Sin embargo, recientemente se han descripto casos de ergotismo en relación al uso concomitante de dosis bajas de ergotamina con inhibidores de la proteasa como el ritonavir, que inhiben el metabolismo de la ergotamina por el citocromo, incrementando sus niveles (33).
En los casos de ergotismo, los pulsos periféricos suelen estar muy disminuidos o ausentes debido a la intensa vasoconstricción; los pacientes describen intenso dolor quemante por la neuropatía isquémica asociada y cianosis acral. En casos severos puede evolucionar a gangrena con amputación de dígitos o miembros. El diagnóstico se establece mediante la anamnesis y la reversibilidad de las lesiones al suspender el tratamiento.
Vasculopatía calcificante
Es una enfermedad infrecuente caracterizada por la ulceración isquémica de la piel como consecuencia de la calcificación de la capa media de las pequeñas arteriolas subcutáneas. Esta calcificación se asocia a una proliferación endotelial y fibrosis de la íntima, originando una oclusión luminal completa. Generalmente suele presentarse como complicación rara en pacientes con insuficiencia renal crónica en programa de diálisis, aunque también se han descripto casos en enfermos con insuficiencia renal sin programa de diálisis o trasplantados con disfunción del injerto. Asimismo, se han documentado casos aislados no asociados a insuficiencia renal en pacientes con artritis reumatoidea, LES, sarcoidosis, hiperparatiroidismo primario, enfermedad de Crohn, hepatitis autoinmune y hepatopatía alcohólica. El mecanismo etiopatogénico de la enfermedad es poco conocido.
En los pacientes con nefropatía se han identificado como principales factores de riesgo para el desarrollo de esta complicación la hiperfosfatemia sostenida, un producto calcio-fósforo elevado, el hiperparatiroidismo severo y la administración de quelantes cálcicos del fósforo y de derivados de la vitamina D para el control del hiperparatiroidismo secundario. En otros estudios también se han implicado como factores de riesgo el sexo femenino, la obesidad y el síndrome metabólico, un pobre estado nutricional, la diabetes mellitus, el hábito tabáquico, la enfermedad hepática, los corticoides sistémicos y el uso de anticoagulantes orales. Según el área de presentación de las úlceras isquémicas, actualmente se tiende a distinguir dos formas clínicas de calcifilaxis: la calcifilaxis acra, en la que las lesiones se localizan fundamentalmente en la zona distal de las extremidades superiores e inferiores, y la calcifilaxis proximal, con lesiones localizadas en la zona proximal de extremidades, tronco y nalgas, generalmente en áreas de gran adiposidad. La afectación distal puede comenzar en forma de livedo reticularis o cianosis acral, incluido el síndrome del dedo azul, pero progresa de forma característica a la ulceración, gangrena y, en muchos casos, a la amputación. Otras complicaciones son la necrosis peneana y la necrosis lingual. El diagnóstico es fundamentalmente clínico; en los casos en los que se realiza biopsia se objetiva, al margen de los cambios vasculares anteriormente descritos, fenómenos inflamatorios en el panículo adiposo de distribución septal.
El pronóstico es malo, con una mortalidad elevada sobre todo en los casos con lesiones proximales, fundamentalmente por la aparición complicaciones sépticas (34).
Síndrome de dedo azul debido a deterioro del retorno venoso
Trombosis venosa isquémica: La oclusión extensa de las venas en las extremidades puede provocar isquemia, denominándose flegmasía cerúlea dolens. Estos pacientes tienen factores predisponentes para trombosis venosa como inmovilidad, trombofilia, embarazo o trauma en miembro inferior. Sin embargo la asociación más frecuente son las enfermedades neoplásicas, presentes en casi un 40% de los casos.
La pierna izquierda es la más frecuentemente afectada, posiblemente porque la arteria ilíaca derecha normalmente comprime la vena ilíaca izquierda al cruzar por encima de la misma predisponiendo a la trombosis en el marco de otra causa subyacente.
Típicamente los trombos en la flegmasia cerúlea dolens obstruyen masivamente el sistema venoso de la extremidad afectada, alterando el retorno venoso y elevando la presión hidrostática tisular y por este mecanismo conduce a disminución del flujo arterial al punto que el mismo puede detenerse (35).
El hallazgo clínico más común es dolor unilateral, edemas, cianosis que comienza en los dedos de los pies y asciende por la pierna asociado a rubor. Se pueden desarrollar bullas hemorrágicas y luego gangrena en 40 a 60% de los casos. El diagnóstico se basa en los hallazgos clínicos, la ausencia de pulsos distales y la comprobación por ecografía Doppler de trombosis venosa masiva y oclusión o disminución severa de la perfusión arterial distal. (36).
Síndrome de dedo azul debido a circulación anormal de sangre
Paraproteinemia causante de síndrome de hiperviscosidad: El principal factor de hiperviscosidad en adultos corresponde a niveles elevados de globulinas en la forma de inmunoglobulinas monoclonales presentes en enfermedades tales como macroglobulinemia de Waldenström o mieloma múltiple.
La manifestación clínica más frecuente es el síndrome de hiperviscosidad, el cual se presenta con hemorragia en mucosas, trastornos oftalmológicos, neurológicos e incluso insuficiencia cardiaca congestiva.
El hallazgo cutáneo más frecuente, relacionado al estasis de sangre corresponde a oclusión vascular de vasos superficiales que se manifiestan como livedo reticularis, acrocianosis o isquemia en los dígitos que pueden progresar a úlceras y gangrena (37).
Neoplasias mieloproliferativos crónicas: La policitemia vera y la trombocitemia esencial pueden originar síndrome del dedo azul. Existe una serie de criterios para definir ambas entidades, y cuando los pacientes presentan esta patología lo hacen en forma de eritromelalgia (38), caracterizado por dolor quemante intenso, eritema y calor, que generalmente compromete las extremidades. En otros casos esta forma puede progresar a cianosis distal y trombosis arterial o venosa asociado a hiperviscosidad, evolucionando hacia ulceras o gangrena (39).
Criofibrinogenemia: Los criofibrinógenos son complejos presentes en el plasma pero no en el suero, los cuales precipitan cuando el plasma es enfriado a 4ºC y se disuelven a 37ºC. Estos consisten en fibrinógeno, fibrina, fibronectina y pequeñas cantidades de proteínas. En algunos casos no existe enfermedad subyacente y se trata de criofibrinogenemia esencial, pero en la mayoría de los pacientes la enfermedad está asociada a infecciones, desórdenes reumatológicos y cáncer.
La manifestación clínica esencial es cutánea e incluye livedo reticularis, púrpura o equimosis, isquemia acral, ulceras necróticas y gangrena (37).
Los hallazgos clínicos pueden ocurrir en cualquier sitio pero tienden a desarrollarse en áreas donde la temperatura del cuerpo es menor como manos, pies orejas, nariz y torso.
Las biopsias de las anormalidades cutáneas muestran trombosis oclusiva parcial o total. Otros hallazgos incluyen necrosis dérmica o epidérmica con vasculitis leucocitoclástica (40).
Crioglobulinas: Las crioglobulinas precipitan cuando desciende la temperatura del suero. Las criglobulinas son inmunoglobulinas de tres tipos.
La criglobulinemia tipo I ocurre generalmente en enfermedades linfoproliferativas tales como macroglobulinemia de Waldestrom, leucemia linfática crónica o mieloma múltiple. La mayoría de los casos tipo II y tipo III presentan infección por hepatitis C.
La manifestación más común de la criglobulinemia involucra la piel, los riñones, los nervios periféricos y el hígado.
En el tipo los hallazgos cutáneos son acrocianosis, púrpura, úlceras y gangrena que son precipitados por la exposición al frio (41).
Evaluación clínica
Una anamnesis detallada y un examen físico minucioso permite en muchos de los casos realizar el diagnóstico. La distinción entre compromiso unilateral o bilateral y la presencia de hallazgos cutáneos sistémicos es muy útil para el clínico general.
Los pacientes con ateroembolismo generalmente tienen numerosos factores de riesgo de ateroesclerosis. Pacientes con la historia reciente de un procedimiento invasivo o el inicio de terapia anticoagulante son más propensos a presentar embolismo de colesterol. Una historia familiar de trombosis recurrente o tromboembo lismo venoso puede indicar algún disturbio trombofílico. Algunos síntomas como pérdida de peso, anorexia y fiebre sugieren malignidad, enfermedad del tejido conectivo o sepsis.
Se debe realizar una búsqueda cuidadosa de pulsos ausentes o disminuidos, aneurismas o soplos arteriales. El pulso pedio es normal en el 60% de los pacientes con embolismo de colesterol secundario a placas de ateroma en la aorta. Las lesiones unilaterales generalmente se asocian a placas ateroscleróticas o aneurismas distales de la bifurcación aórtica.
Muchos autores sugieren que el embolismo de agregados fibrinoplaquetarios o coágulos son causa de síndrome del dedo azul unilateral. En general, los hallazgos cutáneos de desórdenes inmunomediados son de presentación bilateral, aunque no necesariamente simétricos. Las investigaciones dependen de la edad del paciente, la forma de presentación y su condición general.
Si la causa de dedo azul es fácilmente reconocible, en especial aquellos pacientes con procedimientos como cateterismos cardiacos o de miembros inferiores, las investigaciones se limitan a detectar compromiso de la función renal y un seguimiento exhaustivo para documentar compromiso gastrointestinal.
En los otros pacientes la investigación debe incluir urea, creatinina, glucosa, electrolitos, citológico y recuentos de plaquetas, eritrosedimentación, orina completa, anticuerpos antinucleares, anticuerpos antifosfolípidos, anticuerpos antineutrófilos, proteinograma por electroforesis, crioglobulinas, crioaglutininas, electrocardiograma y radiografía de tórax.
Es mandatorio la realización de una ecografía Doppler de los miembros inferiores, en búsqueda de placas ateroscleróticas culpables y una tomografía computada de tórax, abdomen y pelvis con contraste en búsqueda de fuentes de embolia arterio-arterial. En casos de negatividad y si los exámenes de laboratorio son no diagnósticos, está indicada la realización de un ecocardiograma transesofágico para evaluación o exclusión de fuentes de embolia cardio-arteriales y placas complicadas en el arco aórtico.
Tratamiento: A pesar que el ateroembolismo ha sido reconocido desde 1862 no hay tratamiento efectivo probado.
La prevención primaria, el tratamiento de soporte y la eliminación de la fuente de ateroembolia previene eventos recurrentes.
Tratamiento primario: La prevención de ateroembolismo incluye: modificar factores de riesgo, usar dispositivos de protección durante procedimientos endovascualres o modificar las técnicas quirúrgicas en pacientes de alto riesgo.
Las estatinas deben considerarse en todos los pacientes a pesar del valor de lípidos del paciente. Las estatinas previenen los eventos embólicos recurrentes en pacientes con placas ateroscleróticas, este beneficio se debe a la reducción del contenido lipídico y estabilización de la misma a través de sus propiedades antiinflamatorias e inmunomoduladoras (4).
Se debe considerar la eliminación de la fuente de ateroembolia por medio de procedimientos endovasculares angioplastia-stent o mediante técnicas quirúrgicas como trombo-endarterectomia o by pass en áreas de isquemia.
El uso de corticoides continúa siendo controvertido. Su utilización se basa en que disminuye la inflamación local y sistémica. En general su beneficio está basado en pequeñas series y reportes y no se encuentran recomendados para el tratamiento de ateroembolismo.
La aspirina ha sido utilizada en series de pacientes con ateroembolismo con beneficio al impedir mayor agregación plaquetaria sobre placas ateroescleróticas ulceradas.
La pentoxifilina ha sido reportada como beneficiosa al permitir flexibilidad en los eritrocitos y lograr un efecto antiplaquetario (42).
El illoprost, un análogo de la prostaciclina con efecto vasodilatador, antiplaquetario y propiedades estabilizadoras ha mejorado la isquemia presente en pacientes con ateroembolismo.
Es muy importante el reconocimiento precoz de ateroembolismo a nivel renal o digestivo, ya que estas complicaciones determinan, en gran medida, el pronóstico de los pacientes. El pronóstico en pacientes con ateroembolismo es pobre, con una mortalidad del 64% al 98%. La mortalidad resulta de la enfermedad cardíaca de base, fallo renal, sepsis o ruptura de aneurisma aórtico abdominal. En todos los casos el pronóstico no se modifica al ser ateroembolismo iatrogénico o espontáneo (43).
La historia natural del síndrome de dedos azules está regida en gran medida por su etiología y las complicaciones que de ella devienen. Su reconocimiento precoz es un desafío para el médico y el equipo de salud, debido a la diversidad de causas y al pronóstico ominoso para los dígitos y en ocasiones para la vida del paciente.
Bibliografía
1. Cabili S, Hochman I, Goor Y. Reversal of Gangrenous Lesions in the Blue Toe Syndrome with Lovastatin A Case Report. Angiol 1993;44:821–5.2. O’Keefe S, Woods B, Breslin DJ, Tsapatsaris NP. Blue Toe Syndrome Causes and Management. Arch Intern Med 1992;152:2197–202.
3. Hirschmann J V, Raugi GJ. Blue (or purple) toe syndrome. J Am Acad Dermatol 2009;60:1–20.
4. Ping Y, Bartholomew JR. Atheromatous embolization. Vascular Medicine 2005;309–26.
5. Perdue GD, Smith RB. Atheromatous microemboli. Ann Surg 1969;169:954–9.
6. Fine MJ, Kapoor W, Falanga V. Cholesterol crystal embolization: a review of 221 cases in the English literature Angiology 1987;38:769–84.
7. Wingo JP, Lee Nix M, Greenfield LJ, Barnes RW. The blue toe syndrome: Hemodynamics and therapeutic correlates of outcome. J Vasc Surg.1986;3:475–80.
8. Kampzcinski RF. Lower-Extremity Arterial Emboli From Ulcerating Atherosclerotic Plaques. JAMA 1979; 241:807-10.
9. Ramos JG, Villarraga LG, Silva JM, Cataño JG, Cuella IC. Compromiso peneano por embolización de cristales de colesterol secundaria a cateterismo cardiaco: Primer reporte de caso en Latinoamérica. Urol Colomb. 2014;23:156–9.
10. Ben-Horin S, Bardan E, Barshack I, Zaks N, Livneh A. Cholesterol crystal embolization to the digestive system: characterization of a common, yet overlooked presentation of atheroembolism. Am J Gastroenterol 2003;98:1471–9.
11. O’Leary KJ, Horn K. Blue-tinged toes. Am J Med. 2005;118:1105–7.
12. Thalheimer A, Fein M, Geissinger E, Franke S. Intimal angiosarcoma of the aorta: Report of a case and review of the literature. J Vasc Surg. 2004;40:548–53.
13. Delgado-Jiménez Y, Fraga J, García-diez JFA. Vasculopatía séptica.Actas Dermosifiliogr. 2007;98 Supl 1:22-8.
14. Parra FJE, Rincón JMR, Huerta FH, Meseguer JMM. Utilidad diagnóstica de los nódulos de Osler en la endocarditis infecciosa en usuarios de drogas por vía parenteral (UDVP). An Med Interna (Madrid) 2002;19:2.
15. Gunson TH, Oliver GF. Osler’s nodes and Janeway lesions. Australas J Dermatol 2007;48:251–5.
16. Aryana A, Esterbrooks DJ, Morris PC. Nonbacterial thrombotic endocarditis with recurrent embolic events as manifestation of ovarian neoplasm. J Gen Intern Med. 2006;21:12–5.
17. Miyakis S, Lockshin MD, Atsumi T, Branch DW, Brey RL, Cervera R, et al. International consensus statement on an update of the classification criteria for definite antiphospholipid syndrome (APS). J Thromb Haemost. 2006;4:295–306.
18. Diógenes MJN, Diógenes PCN, De Morais Carneiro RM, Neto CCR, Duarte FB, Holanda RRA. Cutaneous manifestations associated with antiphospholipid antibodies. Int J Dermatol 2004;43:632–7.
19. Puéchal X, Fiessinger JN. Thromboangiitis obliterans or Buerger’s disease: Challenges for the rheumatologist. Rheumatology. 2007;46:192–9. 20. Jorge VC, Araujo AC, Noronha C, Panarra A, Riso N, Vaz Riscado M. Buerger’s disease (Thromboangiitis obliterans): a diagnostic challenge. Case Reports 2011; 2011:bcr0820114621–bcr0820114621.
21. Goiriz-Valds R, Fernandez-Herrera J. Enfermedad de Buerger (tromboangeitis obliterante). Actas Dermosifiliogr. 2005; 96:553–62.
22. Poszepczynska-Guigné E, Viguier M, Chosidow O, Orcel B, Emmerich J, Dubertret L. Paraneoplastic acral vascular syndrome: Epidemiologic features, clinical manifestations, and disease sequelae. J Am Acad Dermatol 2002;47:47- 52.
23. Moncayo-Gaete J. Thrombotic thrombocytopenic purpura. In: Caplan LR, Bogousslavsky J, editors. Uncommon Causes of Stroke. Second. Cambridge University Press; 2008. p. 301–8.
24. Levi M. Current understanding of disseminated intravascular coagulation. Br J Haematol2004;124:567–76.
25. Robboy SJ, Mihm MC, Colman RW, Minna JD. The skin in disseminated intravascular coagulation. Br J Dermatol1973;88:221–9.
26. Choudhary SV, Madnani A, Singh AL. Late onset Warfarin induced skin necrosis in human immunodeficiency virus infected patient with pulmonary tuberculosis. Indian J Sex Transm Dis2013;34:47–9.
27. Pourdeyhimi N, Bullard Z. Warfarin-Induced Skin Necrosis. Hosp Pharm 2014;49:1044–8.
28. Campo-Voegeli A, Estrach T, Marti RM, Corominas N, Tuset M, Mascaró JM. Acrocyanosis Induced by Interferon α2a. Dermatology 1998;196:361–3.
29. Padeh S, Gerstein M, Greenberger S, Berkun Y. Chronic chilblains: The clinical presentation and disease course in a large paediatric series. Clin Exp Rheumatol. 2013;31:463–8.
30. Gomes MM, Santos L. Perniosis. Case Reports 2014;2014:bcr2014203732–bcr2014203732.
31. Dünser MW, Mayr AJ, Tür A, Pajk W, Barbara F, Knotzer H, et al. Ischemic skin lesions as a complication of continuous vasopressin infusion in catecholamine-resistant vasodilatory shock: incidence and risk factors. Crit Care Med. 2003;31:1394–8.
32. Zavaleta EG, Fernandez BB, Grove MK, Kaye MD. St. Anthony’s Fire (Ergotamine Induced Leg Ischemia): A Case Report and Review of the Literature . Angiol 2001;52:349–56.
33. Rogers NM, Coates PTH. Calcific uraemic arteriolopathy: an update. Curr Opin Nephrol Hypertens 2008;17:629-34.
34. Perkins JMT, Magee TR, Galland RB. Phlegmasia caerulea dolens and venous gangrene. Br J Surg 1996;83:19–23.
35. Brodsky AL, Melero MJ, Carbia CD. Diagnóstico y tratamiento de la flegmasia cerulea dolens. Hematología. 2009;13:68–72.
36. Stone MJ, Bogen S a. Evidence-based focused review Evidence-based focused review of management of hyperviscosity syndrome Case presentations. 2015;119:2205–9.
37. Godoy A, Tabares A. Eritromelalgia. Experiencia Médica 2015;31:39-42.
38. Papadonikolakis A, Chloros GD, Smith BP, Koman LA. Digital Ischemia Due to Essential Thrombocythemia: A Case Report. J Hand Surg Am. 2007;32:1053–7.
39. Blain H, Cacoub P, Musset L, CostedoatChalumeau N, Silberstein C, Chosidow O, et al. Cryofibrinogenaemia: a study of 49 patients. Clin Exp Immunol 2000;120:253–60.
40. Dispenzieri A, Gorevic PD. Cryoglobulinemia. Hematol Clin 2016;13:1315–49.
41. Morris-Jones W, Preston FE, Greaney M, Chatterjee DK. Gangrene of the toes with palpable peripheral pulses. Ann Surg1981;193:462–6.
42. Kronzon I, Saric M. Cholesterol embolization syndrome. Circulation. 2010;122:631–41.